Commento ai dati pubblicati dall’IVASS sull’andamento dell’assicurazione della Responsabilità Medica
10 Luglio 2024
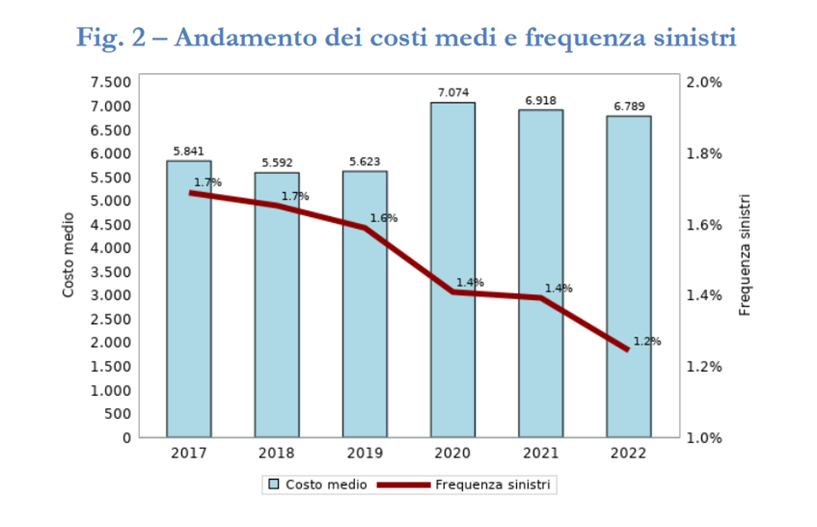
Introduzione Il 3 marzo scorso è stato pubblicato il Bollettino Statistico su I rischi da responsabilità civile generale e sanitaria, a cura dell’IVASS. Questo prezioso report fornisce un quadro sintetico della RC Generale nel mercato assicurativo italiano, commentandone i principali indicatori tecnici e analizzando in dettaglio l’attività relativa alla RC Sanitaria, che del più ampio ramo della RC Generale fa parte. Inoltre, dal momento che – in ottemperanza al disposto della legge 24/2017 - più nota come legge Gelli - le strutture sanitarie pubbliche hanno la possibilità di avvalersi di forme di auto-ritenzione o autoassicurazione, il bollettino fornisce anche un approfondimento in merito a questo fenomeno, che risulta particolarmente utile per gli addetti ai lavori e gli studiosi di responsabilità medica. Gli indicatori tecnici del ramo Responsabilità Civile Generale Per quanto attiene alla produzione delle imprese vigilate dall’IVASS, nel 2022 i premi complessivi del ramo ammontavano a 3,75 miliardi di euro, con una crescita dell’8,2% rispetto all’anno precedente. Considerando anche i premi contabilizzati dalle imprese estere che operano in regime di stabilimento (che sono tradizionalmente molto attive nell’assicurazione delle polizze di responsabilità civile, con una quota che sfiora il 30% della raccolta complessiva), il comparto ha raggiunto i 5,3 miliardi di euro, cioè poco più del 10% dei premi attinenti i rami danni. L’aumento della raccolta è stato alquanto stabile, nel corso degli ultimi 6 anni, come dimostra il grafico in appresso riportato. Fig. 1 - La raccolta premi nel ramo r.c. generale A fronte di un incremento dei premi, è diminuita la frequenza dei sinistri (dall’1,4% del 2021, al 1,2%). Com’è noto – in ambito assicurativo – la frequenza indica la percentuale degli eventi dannosi che, in un determinato periodo, colpiscono una o più polizze di uno stesso ramo. Si tratta quindi dell’indice di variazione del numero dei sinistri occorsi nel tempo: maggiore è il numero di sinistri che si verificano in un dato periodo e più alta sarà la frequenza. Il fattore che indica l’ammontare di ogni singolo sinistro occorso definisce, invece, la severità o gravità degli eventi. La riduzione della frequenza, oltre che essere causata dall’aumento delle unità di rischio assicurate, (cioè del numero delle polizze sottoscritte) rappresenta un fenomeno che caratterizza tutto il periodo osservato, a partire dal 2017. Ad essa fa da contraltare un aumento del costo medio dei sinistri.
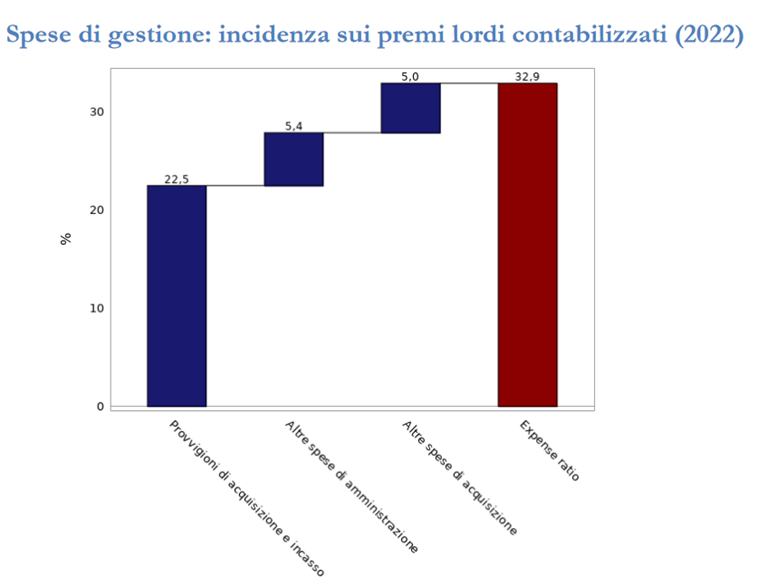
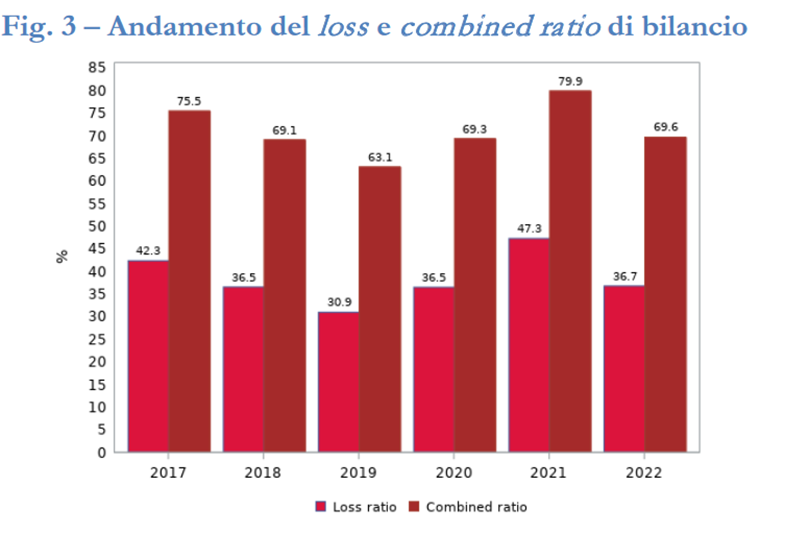
Il ramo è infatti caratterizzato da un costo elevato degli importi riservati (10.303 euro), confrontati al pagato medio (2.090 euro), nell’anno di accadimento del sinistro. Tale evidenza risente della lentezza nel cosiddetto “smontamento del ramo”, ovvero riflette una velocità di liquidazione abbastanza contenuta: solo il 42,8% dei sinistri viene pagato nell’anno di accadimento, e ciò soprattutto per la presenza della RC Medica, l’assicurazione “long tail” per eccellenza, caratterizzata da tempi di gestione dei sinistri particolarmente lunghi. Il costo medio dei sinistri registrato ammonta a 6.789 euro: tale cifra rappresenta una media per ogni genere di evento dannoso preso in carico dalle compagnie, dal più piccolo danno “bagatellare” alle lesioni personali più gravi, che determinano risarcimenti assai cospicui. Un dato decisamente positivo è rappresentato dalla riduzione della loss ratio, cioè del rapporto tra premi e sinistri. Dopo un aumento nel 2021, infatti, questo rapporto è diminuito al 36,7%. Tenendo conto anche delle spese sostenute dalle compagnie per gestire il ramo, la combined ratio si è attestata al 69,6%. L’expense ratio è particolarmente elevata nella responsabilità civile e nel 2022 ha contribuito alla combined ratio nella misura del 32,9%. La principale voce è qui rappresentata dalle provvigioni versate agli intermediari (il 22,5%), cui bisogna aggiungere le altre spese di acquisizione e amministrazione, che incidono rispettivamente per il 5% e il 5,4%.
Concludendo, il risultato del conto tecnico – considerata anche la riassicurazione – è stato pari a 968 milioni di euro, con un profitto in aumento del +22,8% sul 2021. Da notare che, per tutto il periodo osservato, l’indicatore della combined ratio è restato sempre al di sotto del 100%, segnalando una gestione positiva del ramo, nella sua interezza, ovvero tenuto conto anche dei risultati relativi alla gestione della RC Sanitaria, non tanto profittevoli – tradizionalmente - per le compagnie di assicurazione.
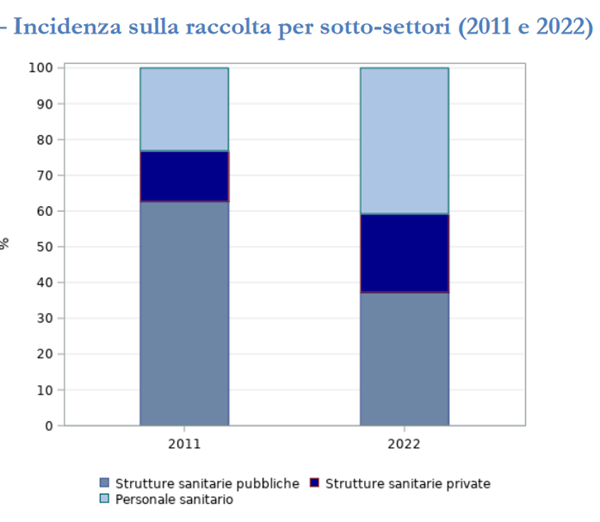
La Responsabilità Sanitaria nel 2022 Come si è accennato, le polizze assicurative per i rischi da Responsabilità Sanitaria, o RC Medica, costituiscono una parte del più ampio ramo della Responsabilità Civile Generale (ramo 13 delle assicurazioni), di cui rappresentavano – nel 2022 – il 14,1%, con una raccolta di 658 milioni di euro. La raccolta delle imprese vigilate dall’IVASS ammontava invece a circa 530 milioni di euro (81,5% del totale). Negli ultimi due anni, la quota delle imprese vigilate dal regulator italiano è aumentata significativamente, anche per effetto della Brexit e della conseguente cessione di portafogli di RC Sanitaria, da parte di assicuratori che operavano in regime di stabilimento, a favore di imprese vigilate e appartenenti al loro gruppo di riferimento. Si è quindi verificato uno spostamento del portafoglio a favore delle imprese vigilate dall’IVASS, anche se – nel corso degli ultimi 12 anni – i premi raccolti complessivamente si sono mano a mano ridotti, soprattutto per effetto del fenomeno dell’auto-ritenzione o autoassicurazione, del quale parleremo più avanti. Dal totale dei premi, infine, bisogna escludere quelli relativi alle polizze per la sola colpa grave, che le compagnie forniscono separatamente. Proprio per la questione dell’auto-ritenzione, infine, a ridursi in maniera significativa sono state solo le polizze relative alle strutture pubbliche, dal momento che i premi relativi alle strutture private ed al personale sanitario sono gradualmente aumentati. Gli andamenti eterogenei dei sotto-settori hanno quindi determinato una redistribuzione dell’incidenza sulla raccolta complessiva del comparto. In confronto al 2011, la quota dei premi delle strutture pubbliche si è ridotta dal 62,7% al 37,3%, mentre è aumentata significativamente quella relativa al personale sanitario, passata dal 23,1% al 40,8%, e alle strutture sanitarie private (da 14,1% a 21,9%).
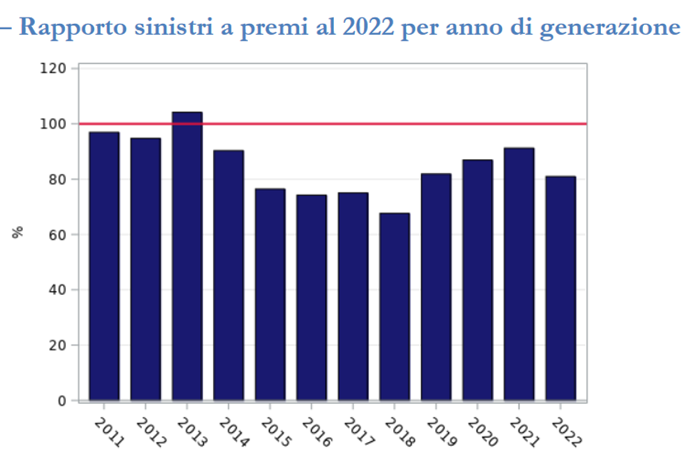
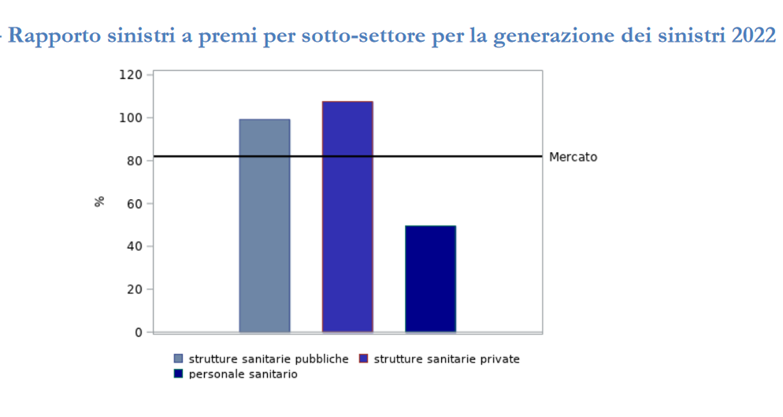
Concentrazione e composizione del mercato Da molti anni, il mercato italiano della RC Medica è caratterizzato da una forte concentrazione. La quota di premi raccolta dalle prime dieci imprese è infatti pari al 94,2% del totale ed il 77,5% concentrato nelle prime cinque compagnie. Alle diverse tipologie di rischi assicurabili corrispondono differenti livelli di concentrazione: la quasi totalità dei premi relativi alle strutture sanitarie pubbliche, ovvero il 99,2%, è infatti concentrato nelle prime 5 compagnie, che raccolgono solo il 70% dei premi relativi agli operatori sanitari. Tutto ciò comporta un deciso squilibrio a sfavore degli assicurati ed in particolar modo dei professionisti sanitari. Se da una parte essi hanno l'obbligo di contrarre polizza - a norma del disposto dell'art. 10 della legge n. 24/2017 - l'assicuratore può sempre rifiutare di coprire il loro rischio, tenendosi al di fuori del mercato della responsabilità medica. Ed è proprio questo che accade: le strutture possono sempre rifugiarsi nella cosiddetta autoassicurazione o auto-ritenzione, ma per gli operatori sanitari non è modo di sfuggire all'obbligo di assicurazione, che diviene sempre più oneroso e complicato, di fronte all'esiguo numero di imprese in grado di sottoscrivere questo tipo di rischi. E se anche dovessero trovare una compagnia che operi in quest'ambito, per le specialità mediche più esposte alle lunghe code che caratterizzano i sinistri di questo ramo, si tratterà di sobbarcarsi di premi assicurativi assai cospicui, se non addirittura ingestibili: un ostetrico può dover pagare importi superiori a 20.000 euro all'anno, tanto per fare un esempio. Il perchè di un mercato sempre più limitato Ma veniamo alle ragioni per le quali vi è tanta penuria di assicuratori in questo particolare ramo della responsabilità. Innanzi tutto, parliamo del numero di eventi dannosi denunciati. Il nostro mercato è caratterizzato da una forte litigiosità. Tradizionalmente, una prova di questo fenomeno è determinata dal numero di legali operativi nel nostro paese: solo nella provincia di Milano opererebbe lo stesso numero di avvocati che esiste in tutta la Francia. Dopo i professionisti dediti alle attività legate al comparto salute, che occupano il primo posto con oltre mezzo milione di unità, gli avvocati iscritti alla cassa forense sarebbero circa 250.000, per un fatturato complessivo che il Censis misura in poco meno di 13 miliardi di euro. Per molti osservatori, al di là del numero delle cause in corso, questi fattori denunciano un ricorso ai tribunali assai superiore alla media europea. Il fatto che questo particolare ramo sia caratterizzato da un significativo ricorso alla giustizia civile spiega – da un lato – l’alto valore delle riserve apposte dalle compagnie, ma soprattutto la lentezza delle procedure liquidative. Più di un sinistro su quattro (il 25,7%), tra quelli gestiti tra il 2011 e il 2022, è finito in contenzioso, ma la questione è che sono comunque numerosissimi i sinistri denunciati. Nel 2022 si è trattato di 15.795 casi, dei quali metà sarebbero relativi al personale sanitario. Il lato positivo è che il numero degli eventi denunciati risulta comunque in significativa contrazione (-17,2%) rispetto agli anni precedenti, ma ciò dipende principalmente al calo dei sinistri denunciati sulle strutture pubbliche, per la costante diminuzione del numero di polizze relative a questo settore (da 521 a 473 nel 2022), dovuto al ricorso all’auto-ritenzione del rischio cui abbiamo accennato. Per quanto la frequenza si stia mano a mano riducendo, abbiamo quindi un numero di eventi dannosi piuttosto elevato. Un altro fattore che ha determinato l’abbandono del ramo da parte di molte compagnie risiede poi nella durata media della vita di un sinistro. La maggior parte degli eventi denunciati nell’ultimo anno risulta ancora a riserva (72,5%), il che vuol dire che questi sinistri sono liquidati molto lentamente: decorsi 3 anni dall’anno di denuncia, poco più della metà risulta pagata. La velocità di liquidazione per importi di un certo valore è poi ancora più contenuta: se l’8,9% dei sinistri risulta liquidato entro l’anno, tale quota si abbassa all’1,3% quando parliamo di cifre importanti. La difficoltà nel valutare correttamente le menomazioni fisiche induce a sottostimare l’entità del danno nella fase iniziale, anche per l’insufficienza delle informazioni disponibili subito dopo il verificarsi del fatto dannoso e per la perdurante incertezza causata dall’evoluzione della giurisprudenza in materia risarcitoria, nonostante gli sforzi compiuti dalla magistratura per ridurre il più possibile la precaria definizione delle riserve, che caratterizza il nostro mercato. Mantenere un così grande numero di sinistri a riserva, per un tempo tanto lungo, costa moltissimo alle compagnie. A prescindere dagli importi effettivamente riservati e dalle relative spese di gestione, infatti, è necessario salvaguardare il margine di solvibilità che permette ad ogni assicuratore di continuare ad operare, senza che il regulator intervenga: maggiore è la durata di un sinistro, maggiori saranno i costi di cui tenere conto. Tali costi dovranno essere mantenuti in bilancio per tutta la vita prevista per ciascun evento dannoso perché, senza un’adeguata riservazione, la compagnia non potrà dimostrare di essere in grado di onorare la promessa fatta ai suoi assicurati, finendo col perdere l’autorizzazione ad operare. Un tale ammontare di capitali bloccati in bilancio per così tanto tempo finisce perciò con l’essere eccessivamente controproducente: la compagnia sarà quindi tentata di abbandonare i rami caratterizzati da lunghissime code, a favore di tipi di responsabilità meno problematici da gestire. La velocità di liquidazione contenuta e la difficoltà di quantificare danni complessi come quelli da RC Medica si riflettono in una crescita costante del costo medio, per lo meno nel corso dei primi anni di sviluppo. Nel 2022, tale costo ammontava a 41.639 euro, ma il dato è contrassegnato da una rilevante differenziazione tra i settori assicurati. Parliamo infatti di 76 mila euro per le strutture pubbliche, 47 mila per quelle private e 21 mila euro per il personale sanitario. L’indice di profittabilità delle compagnie, com’è noto, è rappresentato dal rapporto sinistri a premi (loss-ratio). Questo indicatore determina una perdita tecnica per l’impresa assicurativa, qualora il suo valore superi il 100%. Nel 2022, il rapporto medio dei sinistri a premi è risultato superiore o prossimo al 100% per alcune generazioni di sinistri. In particolare, è stata evidenziata una loss ratio particolarmente elevata per le strutture sanitarie private (107,6%) e per quelle pubbliche (99,2%), mentre il settore del personale sanitario ha presentato valori assai più contenuti (49,6%).
Come abbiamo visto, però, è necessario tener conto dei costi sostenuti dalle compagnie per gestire il ramo, per poter comprendere se lo stesso sia effettivamente profittevole o in perdita. Se aggiungiamo al dato pocanzi evidenziato l’importo delle spese di gestione, che per il ramo 13 sono pari al 32,9% ma per la sola RC Medica ancora dovrebbero essere anche superiori (trattandosi di lunghissime code), ci renderemo conto del fatto che gli assicuratori sono gravemente in perdita. È pur vero che la questione cambia notevolmente se guardiamo al medesimo dato, spezzato per tipologia di rischio assicurato, giacché la copertura dei professionisti risulta certamente in positivo, come si evince dalla successiva tabella.
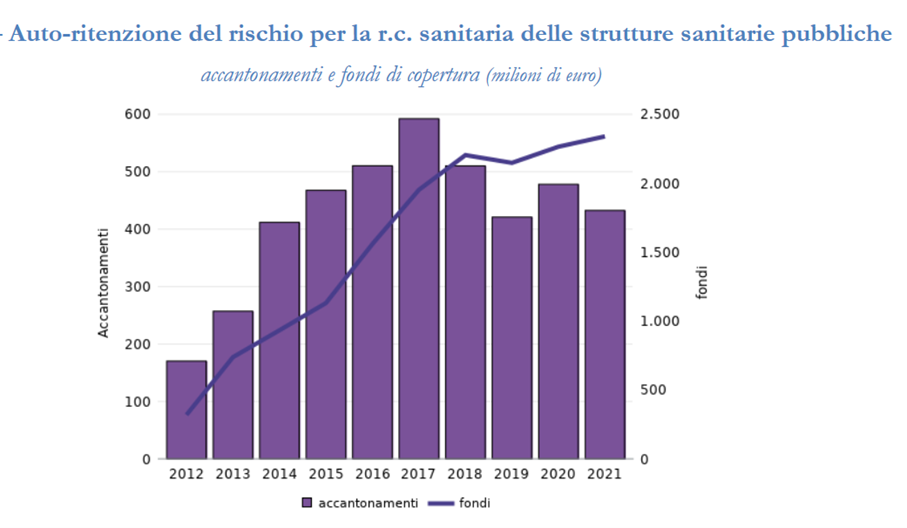
Sembra quindi che gli sforzi compiuti dal Legislatore con la promulgazione della Legge 24/2017, che ha spostato buona parte del peso della responsabilità dai professionisti alle strutture sanitarie, stiano finalmente dando i risultati sperati. Nel complesso, però, l’andamento della responsabilità medica è ancora preoccupante e spiega le ragioni dell’abbandono da parte di tante compagnie e della sua bassa appetibilità nei mercati mondiali. Il fenomeno dell'auto-ritenzione del rischio Ed eccoci al fenomeno dell’autoassicurazione, o per meglio dire, a quello dell’auto-ritenzione del rischio. Come si è accennato, le strutture sanitarie possono gestire internamente, in tutto o in parte, il rischio da responsabilità sanitaria, in base al disposto dell’articolo 10 della legge 24/2017. A partire dalla promulgazione del Decreto n. 232 del 15 dicembre 2023, che ha finalmente attuato il disposto della legge Gelli, in merito ai requisiti minimi obbligatori per l’assicurazione o la ritenzione della responsabilità medica, siamo finalmente in possesso delle indicazioni inerenti l’operatività delle cosiddette “misure analoghe” alle coperture assicurative, previste all’articolo 3 della legge di riferimento. I dati presentati nel rapporto dell’Ivass che analizziamo, tuttavia, sono precedenti all’emissione del decreto e si muovono ancora in un’area affatto chiara sulle modalità di gestione dell’autoassicurazione. Sappiamo tuttavia che, fino alla fine del 2023, le aziende ospedaliere che avessero voluto ritenere il rischio, avrebbero dovuto costituire fondi specificamente destinati a risarcire i pazienti che avessero subito errori sanitari, alimentandoli con accantonamenti finanziari annuali. Le strutture avrebbero dovuto, inoltre, operare in modo assai simile alle compagnie assicurative e provare in ogni momento di essere in grado di sostenere i costi derivanti dalla gestione in proprio del rischio. I dati relativi ai fondi accantonati dalle strutture sanitarie pubbliche sono stati quindi pubblicati, anno per anno, dal Ministero della Salute, mentre sono rimaste nell’ombra le attività effettuate in questo senso dalle strutture private che avessero optato per l’autoassicurazione. In base ai dati forniti dal Ministero, nel corso del 2021 le strutture sanitarie pubbliche hanno accantonato fondi per un importo di 433 milioni di euro. Il dato è in riduzione di quasi il 10%, rispetto all’anno precedente e addirittura del 26,8%, rispetto al 2017, che ha segnato il massimo ammontare degli accantonamenti effettuati. La consistenza dei fondi complessivamente messi a riserva da parte delle strutture pubbliche ha raggiunto nel 2021 il ragguardevole importo di 2.340 milioni di euro. Ciò riflette la diffusione del fenomeno, cioè il fatto che siano sempre di più le strutture sanitarie pubbliche decise a ricorrere a forme di auto-ritenzione del rischio, miste o totali.
Secondo quanto già evidenziato dall’Agenas (Monitoraggio delle denunce di sinistri 2015 – Rapporto Annuale – novembre 2016), il sistema di gestione della RC Medica da parte delle strutture sanitarie pubbliche è stato comunque assai eterogeneo. In molte regioni italiane, ed all’interno della medesima struttura, possono infatti coesistere forme di auto-ritenzione del rischio e polizze acquisite nel mercato assicurativo. Le forme miste più tipicamente adottate prevedono l’utilizzo dell’autoassicurazione fino ad una data soglia di valori. Insomma, l’applicazione di franchigie o SIR (Self Insurance Retention) pari ad importi anche cospicui. A livello regionale, la consistenza maggiore dei fondi accantonati è stato registrato in Umbria (104,1 euro per abitante), seguita dal Veneto (80,4 euro). C’è comunque da notare che il numero di strutture pubbliche assicurate segnalato dalle imprese del comparto non risulta direttamente comparabile con il numero di enti segnalati dal Ministero della Salute, a causa del diverso sistema di aggregazione utilizzato. In ogni caso, il valore degli accantonamenti denunciato per le strutture pubbliche, tra il 2014 e il 2021, è risultato sempre superiore a quello dei premi versati. Il rapporto tra le due grandezze – nell’ultimo anno di osservazione - ammonta infatti a circa l’1,75%. Per approfondire Ivass: Bollettino Statistico “I rischi da responsabilità civile generale e sanitaria” - Anno XI n. 3, marzo 2024, corredato dalle relative Tavole Statistiche. |